Fuente: Andina
Especialista explica la funcionalidad de cada tipo de prueba según las condiciones del paciente
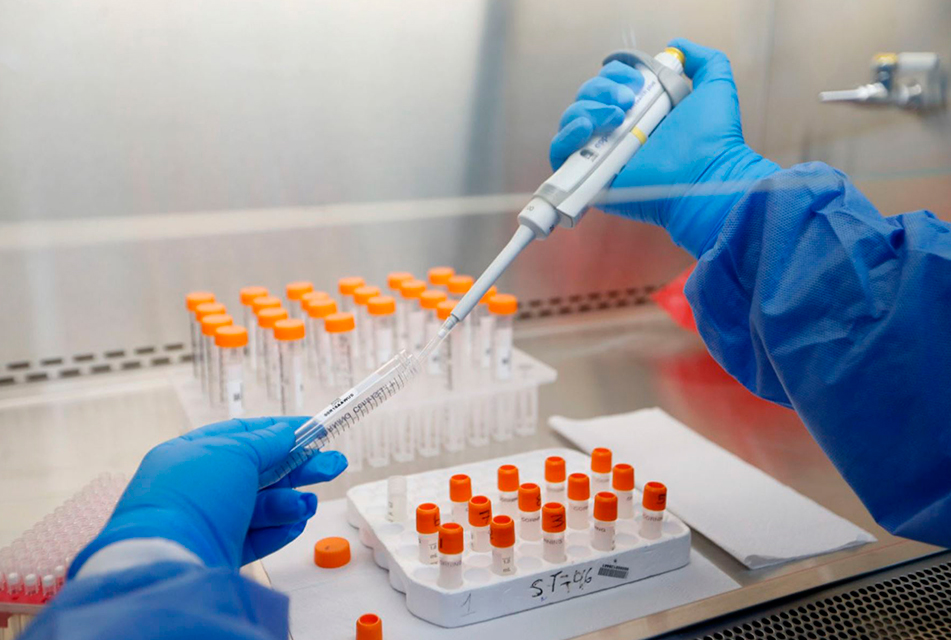
Lima, 2 de febrero de 2021.- La elección de la prueba para detectar el coronavirus en el cuerpo de una persona depende de diferentes factores que solo un profesional de la salud debe evaluar. Estas pueden ser la molecular, las de antígeno y las serológicas y se aplican dependiendo de la etapa en que se encuentre la enfermedad.
Luis Pampa Espinoza, miembro de la Unidad de Intervenciones Estratégicas del Instituto Nacional de Salud (INS), explicó que cuando una persona se contagia del covid-19 pasa por un periodo de incubación de 2 a 14 días, tiempo durante el cual el virus se reproduce en el organismo hasta llegar a un punto máximo en el que comienzan los síntomas.
La prueba molecular y la prueba de antígeno detectan al virus mismo en las muestras de mucosa nasal o de saliva. Los resultados del primero pueden tomar entre 6 y 8 horas y los del segundo salen en menos media hora. En tanto, las pruebas serológicas -mediante muestra de sangre- no detectar al virus sino a los anticuerpos que aparecen cuando el organismo se defiende de la infección. Sus resultados salen en 15 minutos. Pero ¿en qué momento deben aplicarse una u otra?
“La utilidad de la prueba depende del día del inicio de los síntomas. No me debo hacer la prueba molecular dos semanas después de la enfermedad porque ya no habrá virus reproducible. La molecular puede ser la mejor prueba, pero depende del tiempo de enfermedad. La primera semana es la mejor; después de dos semanas el virus ya cayó”, aseguró el médico infectólogo a Andina al Día de Andina Canal Online.
Comentó que si bien todas las personas sintomáticas (con síntomas) deben tener acceso a una prueba, encontrar la más adecuada depende de muchos factores y su utilidad varía según la etapa en que se encuentre la infección, por lo que la decisión recae en un profesional de salud, quien interpretará la información brindada por el paciente.
Las pruebas que se utilizan en la primera semana de la enfermedad son las moleculares y las antigénicas, precisó, mientras que en la segunda semana es mejor usar las serológicas; sin embargo, anotó, «si hago la prueba en el límite y sale negativa, quién me dice cómo es en realidad”.
“He estado frente a pacientes que tienen síntomas evidentes, se han hecho la prueba, les vuelvo a preguntar los síntomas y les digo ‘discúlpame, la prueba está negativa, pero tú sí tienes covid’. La prueba no es perfecta, yo sé que tiene covid-19 por los síntomas y por el abordaje epidemiológico que le he hecho”, continuó.
Del mismo modo, indicó que son los profesionales quienes deciden qué prueba tomar en el caso de una persona asintomática (sin síntomas), ya que sus condiciones son muy distintas.
Sin embargo, Pampa aseguró que no es necesario apresurarse en buscar una prueba apenas haya sospecha de contagio porque el virus recién empezará a reproducirse en el cuerpo; es más importante, remarcó, reforzar las medidas de seguridad del sospechoso y de su familia.
“El inicio de síntomas indica que el virus llega a un grado máximo en mi cuerpo y está activo reproduciéndose. Estudios y casos de hospitalizados han evidenciado que el virus progresivamente va disminuyendo hasta que muere en 7 a 10 días, pero los pacientes podrían continuar mal porque el virus dejó secuelas, dejó daño pulmonar y vendrán otras complicaciones crónicas”, advirtió el especialista.
¿Cuál es el funcionamiento de cada una?
El médico infectólogo del INS explicó que la prueba molecular de PCR detecta algunas estructuras del virus y tiene mayor utilidad que las demás alternativas, aunque también un proceso más largo, que va desde 6 hasta 8 horas. “Es la prueba de oro para la Organización Mundial de la Salud y para todos”.
Sobre la prueba antígena, explicó que brinda resultados en un plazo de 15 a 30 minutos y detecta la enfermedad mediante la presencia de las espinitas en la membrana del virus, es decir los antígenos. La prueba serológica, en cambio, requiere una muestra de sangre que se puede obtener pinchando el dedo del paciente y detecta la presencia de anticuerpos generados contra la enfermedad.
“Las personas que tienen síntomas compatibles al covid-19 deben tener acceso a una prueba molecular o antigénica en los primeros 7 días de enfermedad porque me va a detectar la estructura del virus. Las serológicas, en cambio, me sirven mejor a partir de la segunda semana porque me detecta la presencia de anticuerpos que no se forman en la primera semana”, puntualizó.
¿Quiénes contagian más?
El espectro clínico de la enfermedad abarca a pacientes asintomáticos que contraen la covid-19, así como pacientes sintomáticos leves, moderados y severos. Según Pampa, la mayor parte de la población (80 %) tiene cuadros leves con resfriados o secreciones que no pasan a mayores síntomas, mientras que entre el 20 % a 30 % de pacientes son asintomáticos.
También indicó que los sintomáticos moderados son aquellos que requieren hospitalización y un soporte de oxígeno para poder respirar adecuadamente y los cuadros severos son aquellos que requieren atención en cuidados intensivos.
“Se ha asociado bastante que quienes van a tener mayor carga viral van a ser los pacientes severos, está demostrado que ellos tienen mayor porcentaje de carga viral, es por eso que nuestros profesionales de salud también se pueden afectar en esta enfermedad porque dentro de los hospitales hay virus circulante en alto porcentaje”, sostuvo.
Jóvenes responsables
El médico infectólogo del INS consideró que, ante la detección de un caso o posible caso de covid-19 en casa, lo más importante es la organización en el hogar porque luchar contra esta enfermedad implica una serie de funciones y actividades de prevención y cuidado.
“Esta enfermedad ha hecho invertir los roles porque las personas adultas tienen más riesgo de complicación. Quien liderará la familia esos días probablemente no será el más mayor, sino uno joven y sin comorbilidades. Se encargará de instalar los aislamientos, designar las funciones, garantizando que no se expongan las personas con alto riesgo”, comentó Pampa Espinoza.
Mientras las personas con diagnóstico o con síntomas son aisladas, el más joven se encargará de ventilar la casa, de limpiar y de repartir los alimentos con todos los protocolos necesarios. Asimismo, todos los miembros deben usar mascarilla dentro de la casa.
Es importante también vigilar constantemente con un pulsioxímetro que la saturación de oxígeno de cada familiar contagiado no sea menor del nivel 92. De llegar a ese punto, tiene que ir urgentemente por oxígeno a un centro de salud.
“Hemos visto contagios por cosas que no deberían pasar porque no quisieron aislarse. Hemos visto decisiones erróneas dentro de la familia. Vamos a seguir trabajando, vamos a seguir en esta lucha. No se reúnan masivamente, vemos cosas que nos desmoralizan, pero sabemos que toda la población no es así”, finalizó el especialista.